Rev. Colomb. Nelrol. 2019;6(2): 179-192, julio-diciembre de 2019. http://www.revistanefrologia.org
Emilio Herrera Molina1. Nancy Yomayusa González1, Eduardo Low Padilla1. Juan David Oliveros Velásquez1
Fredy Mendivelso Duarte1, Olga Victoria Gómez Gómez1, Ana María Castillo1,
Liliana Isabel Barrero Garzón1, Carlos Arturo álvarez Moreno2, Ernesto Augusto Moscoso Martínez2,
Pilar Cristin Ruíz Blanco2, Joaquín Gustavo Luna Ríos2, Natasha Ortiz2, Emiliano Mauricio Herrera2, Fabián Guevara Santamaría2, Jairo Enrique Moreno Gómez2. Héctor Mauricio Cárdenas Ramírez2,
Camilo Alberto González González2. María José Jannauth2, Adulkarin Patiño Pérez2,
Diego Alejandro Pinto2, Juan Ramon Acevedo2, Rodolfo Eduardo Torres2, Jairo Camilo Montero2,
Andrés David Acevedo2, Ximena Adriana Caceres2, Jairo Acuña Olmos2, Carlos Andrés Arias2,
José Medardo Rozo2, Jeffrey Castellanos Parada2, Angelo Mauricio López Miranda2,
Estefanía Pinzón Serrano2, Oswaldo Rincón Sierra2, Mario Isaza Ruget2. María del Pilar Suárez Ramos2
Johanna Vargas Rodríguez2, Natalia Mejia Gaviria3, Sandra Yadira Moreno Marín1,
Bibiana María García Guarín1, Martha Lucía Cárdenas1, Luis Femando Chavarro1,
Camila Ronderos Bemal1, Arturo Rico Landazabal1, Jorge Antonio Coronado Daza4,
Mercedes Teresa Alfaro Tejeda4, Erica Yama Mosquera4, Astrid Patricia Hernández Sierra4,
César Augusto Restrepo Valencia4, Javier Arango álvarez4, Francisco Oscar Femando Rosero Olarte5,
Adriana Medina Orjuela5, Adriana Robayo García4, Virgil Carballo Zarate6,
Martha Patricia Rodríguez Sánchez6, Dora P. Bemal7, Laura Jaramillo 7 . Richard Baquero Rodríguez8,
Natalia Mejia Gaviria 8 . Gustavo Aroca9
1Keralty, Bogotá D.C., Colombia
2Colsánitas, Bogotá D.C., Colombia
3Universidad de los Andes, Facultad de Medicina., Bogotá D.C., Colombia
4Asociación Colombiana de Nefrología e Hipertensión Arterial, Bogotá D.C., Colombia
6Asociación Colombiana de Medicina Interna, Bogotá D.C., Colombia
7Sociedad Colombiana de Medicina Familiar, Bogotá D.C., Colombia
8Asociación Colombiana de Nefrología Pediátrica, Bogotá D.C., Colombia
9Universidad Simón Bolívar, Barranquiilla, Colombia
El crecimiento exponencial en el número de solicitudes de pruebas de laboratorio de 25-Hidroxivitamina D, también conocida como 25(OH)D, ha encendido las alarmas y generado un fuerte llamado de atención en la comunidad médica, dado que esta situación puede reflejar falencias en la estandarización de la práctica clínica y en el uso no sistemático de la evidencia científica para la toma de decisiones en la vida real. Por otro lado, esta preocupación permite analizar las indicaciones de la prueba, su frecuencia, interpretación e incluso el impacto en los sistemas de salud, en especial, cuando se contrasta con los mínimos o casi nulos efectos de la estrategia de tamizar o suplir indiscriminadamente a la población general.
Los estudios primarios que determinaban valores de ingesta promedio poblacional de vitamina D han sido ampliamente utilizados en la formulación de recomendaciones en guías de práctica clínica (GPC), pero lastimosamente se han interpretado de forma errónea como puntos de corte para diagnosticar enfermedad y permitir la exagerada prescripción de esquemas de suplencia. En este sentido, y desde un punto de vista de impacto en salud pública, las solicitudes masivas y no indicadas de la prueba 25(OH)D afectan a la mayoría de los sistemas e instituciones de salud a nivel global.
El coeficiente de variación en los ensayos de rutina para medir niveles sanguíneos de 25(OH)D es alto (28 %), lo que disminuye la precisión global de la prueba y, de forma simultánea, incrementa los valores falsamente altos y falsamente bajos. La evidencia científica más reciente analiza y cuestiona la utilidad y el efecto real de la práctica masiva e indiscriminada de prescribir vitamina D sin un análisis exhaustivo de riesgo, pero es insuficiente para recomendar de forma general este tipo de suplencia para prevenir fracturas, caídas, cambios en la densidad mineral ósea, enfermedades cardiovasculares y neoplasias.
Las recomendaciones aquí presentadas se sustentan en el análisis crítico de la evidencia actual y en los principios de buenas prácticas clínicas, e invitan a considerar un uso racional de las pmebas de 25(OH)D en el contexto de una práctica clínica centrada en las personas y una evaluación integral de necesidades y riesgos.
Los principios de buena práctica sugieren que los clínicos deben ser capaces de justificar que los resultados de la prueba de 25(OH)D influyen de manera contundente y definida la práctica clínica y modifican los desenlaces que interesan a las personas e impactan en su salud y bienestar. En la actualidad no hay claridad acerca de cómo interpretar los resultados de esta prueba, ni de la relación entre los síntomas y los niveles de 25(OH)D. Por tal razón, se sugiere revisar la racionalidad de la solicitud de pruebas para monitoreo sistemático de niveles de 25(OH)D en todos los casos donde se realiza suplencia y considerar el uso de estas pmebas dentro de la evaluación integral de personas con sospecha o confirmación de las siguientes condiciones: raquitismo, osteomalacia, osteoporosis, hiper o hipo paratiroidismo, síndromes de mala absorción, sarcopenia y enfermedad ósea metabólica.
Palabras clave: vitamina D, prueba de laboratorio, prescripción indaecuada; política de salud.
* Las recomendaciones aquí presentadas se sustentan en los principios de buenas prácticas clínicas e invitan a considerar un uso racional de la prueba de 25(OH)D en el contexto de una evaluación clínica integral con necesidades y riesgos centrados en las personas.
* La evidencia es insuficiente para recomendar la medición de niveles básales de 25(OH)D o de seguimiento en población general.
* Las indicaciones con mayor evidencia para realizar el monitoreo de 25(OH)D y suplencia son: raquitismo! osteomalacia, osteoporosis, hiper e hipoparatiroidismo, síndromes de mala absorción, sarcopen y enfermedad ósea metabólica. Este monitoreo debe ser cada 4 a 6 meses y anual después de que se logren los niveles óptimos.
* Las pruebas de laboratorio para 25(OH)D tienen un coeficiente de variación amplio, lo que limita la precisión en la medición y sesga la interpretación de resultados.
* Los niveles de vitamina D se pueden reportar en ng/mL y en nmol/L, por tanto es necesario leer con cuidado las unidades utilizadas por los diferentes laboratorios.
* No existe consenso internacional respecto a puntos de corte y su correcta interpretación en las pruebas de 25(OH)D, por tal razón los niveles de referencia no son diagnósticos de enfermedad, sino que solo establecen rangos o estimaciones de riesgo en el contexto de un análisis clínico integral centrado en las personas.
* Un rango de 25(OH)D <10-12 ng/dL implica riesgo de raquitismo, niveles ?20 nglmL sugieren suficiencia y niveles >30 ng/mL no aportan beneficios adicionales.
* La evidencia disponible es insuficiente para recomendar de forma general la suplencia de vitamina D en la prevención de trastornos musculoesqueléticos (fracturas, caídas, mejoría en la densidad mineral ósea, etc.) y en la reducción del riesgo de enfermedades cardiovasculares y cáncer en población sana y sin adecuada valoración del riesgo.
* Las poblaciones consideradas de riesgo (adultos mayores, personas con baja o ninguna exposición al sol, piel oscura y mala absorción) podrían beneficiarse con suplencia de vitamina D (400 a 4.000 Ul/día) teniendo en cuenta los aportes de una dieta basada en verduras, frutas, setas, granos enteros, leche, productos lácteos sin grasa, cereales, nueces, semillas, soya, pescados, mariscos y huevos, sin embargo, no existe evidencia suficiente que sugiera que esto controla los niveles de 25(OH) D.
* La administración de suplementos de vitamina D (4000 UH día) es recomendable en adultos mayores institucionalizados, frágiles o con sarcopenia.
* No hay consenso acerca de las indicaciones para el tamizaje y la administración de suplementos de vitamina D en población pediátrica general, por lo que se recomienda realizar una evaluación integral centrada en las necesidades de los niños teniendo particular atención en las poblaciones con prematurez, trastornos de conducta alimentaria, talla baja, desnutrición, sospecha de enfermedad ósea metabólica o raquitismo. En lactantes se podría considerar una suplementación de 400 Ul de vitamina D.
* Se considera que una adecuada exposición a la luz solar es suficiente para mantener los niveles normales de Vitamina D en menores de 50 años.
The exponential increase in the request for laboratory tests of 25-Hydroxyvitamin D or [25 (OH) D has ignited the alarms and generated a strong call for attention, since it may reflect deficiencies in the standardization of clinical practice and in the use non-systematic scientific evidence for decision-making in real life, which allows to analyze the indications of the test, its frequency, interpretation and even to assess the impact for health systems, especially when contrasted with the minimum or almost. No effects of the strategy of screening or supplying indiscriminately to the general population, without considering a comprehensive clinical assessment of risks and needs of people.
From a purely public health impact point of view, the consequence of massive and unspecified requests is affecting most of the health systems and institutions at the global level. The primary studies that determined average population intake values have been widely used in the formulation of recommendations in Clinical Practice Guidelines, but unfortunately misinterpreted as cut points to diagnose disease and allow the exaggerated prescription of nutritional substitution.
The coefficient of variation in routine tests to measure blood levels of 25 (OH) D is high (28%), decreasing the overall accuracy of the test and simultaneously, increasing both the falsely high and falsely low values. The most recent scientific evidence analyzes and seriously questions the usefulness and the real effect of the massive and indiscriminate practice of prescribing vitamin D without an exhaustive risk analysis. The available evidence is insufficient to recommend a general substitution of vitamin D to prevent fractures, falls, changes in bone mineral density, incidence of cardiovascular diseases, cerebrovascular disease, neoplasms and also to modify the growth curve of mothers’ children. They received vitamin D as a substitute during pregnancy.
The recommendations presented in the document are based on the critical analysis of current evidence and the principles of good clinical practice and invite to consider a rational use of 25 (OH) D tests in the context of a clinical practice focused on people and a comprehensive assessment of needs and risks. The principles of good practice suggest that clinicians may be able to justify that the results of the 25 (OH) D test strongly influence and define clinical practice and modify the outcomes that interest people and impact their health and wellness. Currently there is no clarity on how to interpret the results, and the relationship between symptoms and 25 (OH) D levels, which may not be consistent with the high prevalence of vitamin D deficiency reported. For this reason, it is suggested to review the rationale of the request for tests for systematic monitoring of levels of 25 (OH) D or in all cases where substitution is performed. Consider the use of 25 (OH) D tests within the comprehensive evaluation of people with suspicion or confirmation of the following conditions: rickets, osteomalacia, osteoporosis, hyper or hypoparathyroidism, malabsorption syndromes, sarcopenia, metabolic bone disease.
Key words: vitamin D, laboratory test, inappropriate prescribing; health policy.
Key points
* The recommendations presented in the document are based on the principles of good clinical practice and invite to consider a rational use of 25 (OH) D tests in the context of a comprehensive clinical evaluation of needs and risks centered on people.
* The evidence is insufficient to recommend the measurement of baseline levels of 25 (OH) D or follow-up in the general population.
* The indications with the most evidence to monitor 25 (OH) D and substitution are: Rickets Osteomalacia, Osteoporosis, Hyper and Hypothyroidism, malabsorption syndromes, sarcopenia, metabolic bone disease with a frequency between 4 to 6m. Once the optimum levels are reached, annual controls are suggested.
* Note that laboratory tests for 25 (OH) D have a wide coefficient of variation, limiting the accuracy of the measurement and biasing the interpretation of results. Read carefully the units used by the laboratory for reporting vitamin D levels. A value reported in ng / ml to nmol / L is different
* There is no international consensus regarding cut points and their correct interpretation. The reference levels are not diagnoses of disease, they only establish ranges or risk estimates in the context of a comprehensive clinical analysis centered on people.
* Keep in mind that a lower range from 10 to 12 ng / dl implies risk of rickets, values greater than 12 but less than 20 ng / dl are found in a third of the population, probably enough for most of them, but There is no way to determine who really needs supplementation. Levels ?20 ng / ml suggest sufficiency and levels> 30 ng / ml do not provide additional benefits.
* The available evidence is insufficient to generally recommend the substitution of vitamin D to prevent musculoskeletal disorders (fractures, falls, improvement in bone mineral density) reduce risk of cardiovascular diseases, CVD, cancer and others in healthy population and without adequate Risk Assessment.
* In populations considered at risk as: older adults, people with low or no exposure to the sun, dark skin and malabsorption, could benefit from supplementation of vitamin D (400 to 4,000 IU day), taking into account the contributions of diet based in vegetables, fruits, mushrooms, whole grains, milk and non-fat dairy products, cereals, nuts, seeds, soy products, fish, shellfish, eggs. There is not enough evidence to suggest control of 25 (OH) D levels.
* Substitution of vitamin D 4000 IU day is suggested in elderly institutionalized, fragile or with sarcopenia.
*To date there is no consensus about the indications for screening and supplementation of vitamin D in the general pediatric population. It is recommended to carry out a comprehensive evaluation focused on the needs of children, including food history, with particular attention to populations with prematurity, eating disorders, shor t stature, suspected malnutrition of metabolic bone disease or rickets. Supplementation with 400UI of vitamin D could be considered in infants.
* Adequate exposure to sunlight is sufficient to maintain normal Vitamin D levels in children under 50 years of age
Durante la última década, la vitamina D fue foco de atención mundial, describiéndose incluso en artículos no académicos publicados en periódicos como The Telegraph con títulos tan llamativos como ‘Tomar el sol aumenta el deseo sexual de los hombres”1, lo que ha contribuido a que esta vitamina se haya convertido en un tema de gran interés en la investigación epidemiológica, tanto así que su ingesta ha sido asociada con propiedades preventivas y terapéuticas de una larga lista de trastornos crónicos como la diabetes, el cáncer y diferentes cardiopatías2, llegando incluso a etiquetarse como una “cura milagrosa".
A partir de este panorama se evidenció un incremento global en la solicitud de pruebas en sangre para determinar niveles de vitamina D, razón por la cual las casas farmacéuticas (Abbott, Roche y Siemens) tuvieron que desarrollar inmunoensayos de uso clínico (similares al Liquid chromatography tandem mass spectrometry [gold standard]) para satisfacer la demanda del mercado; estos fueron bastante promocionados en Norteamérica y Europa2.
La tendencia al uso desproporcionado de vitamina D dejó una fuerte huella económica en los sistemas de salud del mundo. En EE. UU., por ejemplo, las pruebas de 25(OH)D reembolsadas por Medicare pasaron de costar 323 millones de dólares en 2014 a 337 millones en 20153 , 4. En consecuencia, se indujo un incremento en la proporción de pacientes que iniciaron suplemento diario de vitamina D, pasando de 4/1.000 adultos mayores de 70 años en el 2000 a 4/10 adultos mayores de 70 años en 20145. Una situación similar reportó el Sistema de Salud de Ontario (Canadá), el cual tuvo un gasto anual en pruebas de vitamina D en 2004 de 1,7 millones de dólares canadienses que pasó a más de 21 millones en 2008 y a 38,8 millones en 20096. Por su parte, Europa también sintió esta tendencia, pues en Francia las solicitudes para la realización de pruebas de 25(OH)D aumentaron un 250 % entre 2007 y 2009; además, en 2014 esta prueba representó el mayor gasto en relación con todas las pruebas de laboratorio solicitadas a nivel nacional7. Asimismo, The Glasgow Royal Infirmary, el principal proveedor de pruebas de 25(OH)D en Escocia, registró un aumento en las solicitudes de niveles de vitamina D, pasando de 18.682 en 2008 a 37.830 en 20102. De modo similar, en un hospital en Londres (Reino Unido) las solicitudes de este tipo de prueba pasaron de 7.537 en 2007 a 46.000 en 2010(2).
Los niveles de vitamina D se pueden reportar en ng/mL y en nmol/L, por tanto es necesario leer con cuidado las unidades utilizadas por el laboratorio. Asimismo, el coeficiente de variación de la prueba de 25(OH)D es alto y oscila entre el 7 % y el 28 %8, lo que dificulta la interpretación de los resultados y puede implicar valores falsamente bajos o altos. Para un nivel de 25(OH)D de 20 ng/mL, el nivel «verdadero» podría estar entre 10 ng/mL y 35 ng/mL, mientras que para un nivel de 30 ng/mL el nivel «verdadero» podría estar entre 15 ng/mL y 50 ng/mL9.
Las moléculas de vitamina D que en la actualidad tienen interés clínico y se cuantifican son dos:
• 1,25-dihidroxivitamina D (calcitriol), que es la forma biológicamente activa expresada en concentraciones picomolares; su vida media es muy corta (3-5 días) y determinarla en pacientes con enfermedad renal ocasiona gran dificultad debido a la producción renal alterada.
• 25-dihidroxivitamina D (calcidiol), que es el índice más confiable de estado global de la vitamina D.
Algunos laboratorios clínicos realizan la cuan-tificación de vitamina D mediante la técnica de radioinmunoensayo, la cual utiliza anticuerpos monoclonales dirigidos que reconocen específicamente las formas de la 25(OH)D en la vitamina D2 y D3, y produce una señal electroquimioluminiscente que permite cuantificar la concentración en la muestra estudiada. Estos anticuerpos reconocen, con la misma afinidad, dos compuestos diferentes: la 25(OH)D2 y la 25(OH)D3, por lo tanto, la prueba de laboratorio tiene la capacidad de medir el total de 25(OH)D.
La reactividad cruzada frente a la 24,25-dihidroxivitamina D está bloqueada por un anticuerpo monoclonal específico, lo que permite evitar la sobreestimación de la concentración de la vitamina D en el 10-20 % de los casos. Esta técnica permite hacer una automatización y proporciona un tiempo de respuesta corto, pero la dificultad de la cuantifícación de esta vitamina radica en que se trata de una molécula hidrofóbica con una gran insolubilidad acuosa y naturaleza lipofílica que le hace ser muy vulnerable a los efectos de los métodos inmunoquímicos. Por tanto, se requieren análisis a través de la estandarización de la prueba para evitar efectos de sobreestimación o subvaloración de la misma.
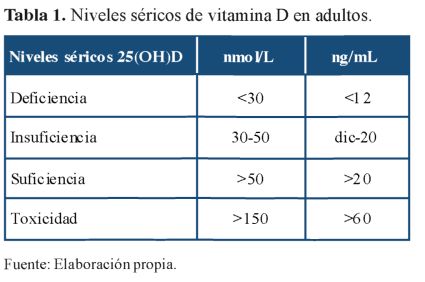
Los niveles de vitamina D reportados en la mayoría de guías de práctica clínica (GPC) y consensos clínicos se derivan de estudios poblacionales de biomarcadores que están orientados a establecer valores de referencia para la ingesta de alimentos y la exposición al sol y que no son indicadores de enfermedad sino de posibles factores de riesgo para enfermedad. A partir de una revisión de las necesidades poblacionales de vitamina D, un comité de la Academia Nacional de Medicina de EE. UU(10), conocida anteriormente como Instituto de Medicina (IOM, por su sigla en inglés) concluyó que las personas tienen riesgo de deficiencia de este suplemento en concentraciones séricas de 25(OH)D <30 nmol/L (<12 ng/ mL), están en potencial riesgo de insuficiencia con niveles entre 30 nmol/L y 50 nmol/L (12-20 ng/mL) y su rango es suficiente con niveles >50 nmol/L (>20 ng/mL). Este mismo comité declaró que 50 nmol/L es el nivel sérico de 25(OH)D que cubre las necesidades del 97.5% de la población10.
No obstante, en la actualidad no existe consenso internacional entre las sociedades científicas respecto a la categorización de los diferentes niveles de vitamina D, particularmente en el rango de suficiencia como se refleja en las tabla 1 y 2 y la (figura 1). La variabilidad en los diseños y los métodos usados para determinar estos valores es evidente en estudios previos, lo cual ha incrementado la confusión actual en la interpretación de los valores reales de referencia11 - 15.
Se debe tener en cuenta que los análisis de la evidencia más reciente sugieren que los niveles de referencia no son diagnósticos y solo establecen rangos o estimaciones de riesgo donde valores entre 10 ng/mL y 12 ng/mL son riesgo para raquitismo, y entre 12,1 ng/mL y 20 ng/mL pueden ser suficientes para la mayoría de la población; sin embargo, no hay manera de determinar quiénes en realidad necesitan recibir suplemento de vitamina D. Asimismo, niveles >20 ng/mL sugieren suficiencia y >30 ng/mL no aportan beneficios adicionales16. Aun así, este es el punto de corte establecido por algunas guías, posiblemente sustentado en por estudio de Chapuy ex a/.,17 donde se evidenció que la iPTH sérica mantiene un nivel estable de meseta a 36 pg/ mL siempre que los valores séricos de 25 (OH)D sean >78 nmol/L (31 ng/mL) y aumentan cuando el valor sérico de 25(OH)D es inferior.
El metaanálisis publicado por Bolland et al.,18 aportó nueva evidencia acerca de que el suministro de suplementos de vitamina D no previene fracturas o caídas, ni tiene efectos clínicamente significativos en la densidad mineral ósea, planteamientos que derivan del análisis de más de 55.000 personas vinculadas a experimentos clínicos aleatorizados. En dicho estudio se presenta nueva evidencia que contradice los hallazgos previos acerca de los beneficios del uso de la vitamina D11 , 19 - 23.
Bolland et al.,18tampoco encontraron diferencias para los mismos desenlaces (incidencia de fracturas, caídas y cambios en la densidad mineral ósea) tras prescribir dosis altas y bajas de vitamina D, por lo que concluyen que existe poca justificación para usar suplementos de este nutriente con el propósito de mantener o mejorar la salud músculo-esquelética en la población general. A partir de esto, los autores plantean que estas conclusiones deben ser incluidas en el desarrollo y la actualización de las GPC. Similares resultados acerca del efecto nulo en la prevención de caídas son reportados en otros artículos que evalúan el papel de la vitamina D en adultos con sarcopenia18 , 24.
LeFevre25 también afirma que no existe evidencia o pruebas suficientes de que el suministro de suplementos de vitamina D prevenga la incidencia de enfermedades cardiovasculares, cáncer o fracturas en adultos. Manson et al26., lo ratifican al afirmar que el suministro de esta vitamina no da lugar a una menor incidencia de cáncer invasivo o eventos cardiovasculares en comparación con la administración de placebo.
En agosto de 2018 Roth et al. publican un artículo donde exponen que en una población de gestantes con deficiencia prenatal de vitamina D y restricción del crecimiento, la suplementación materna con vitamina D desde la mitad del embarazo hasta el nacimiento o hasta 6 meses después del parto no mejoró el crecimiento fetal o infantil27.
Por otra parte, el consenso de Vásquez-Awad et al2 , 8., recalca que la adecuada exposición a la luz solar es suficiente para mantener los niveles normales de Vitamina D en menores de 50 años.
No existen recomendaciones recientes que orienten la realización de pruebas de laboratorio para medir de manera rutinaria los niveles de 25(OH)D o el inicio de suministro de vitamina D, sin embargo se sugiere iniciar este último de acuerdo a la evaluación integral y multidisciplinaria de riesgo y las necesidades de las personas.
De acuerdo con las GPC, en virtud de la racionalidad de la evidencia revisada y en el contexto de un riguroso juicio clínico y una evaluación integral de las personas, se consideran los siguientes lineamientos para solicitar pruebas de 25(OH)D:
• Raquitismo
La toma de pruebas de 25(OH)D se recomienda en niños que padezcan esta enfermedad.
• Osteomalacia
Las toma de pruebas de 25(OH)D se recomienda en adultos que padezcan esta enfermedad.
• Osteoporosis29, 31
Las toma de pruebas de 25(OH)D se recomienda en pacientes con osteoporosis que estén en riesgo de insuficiencia de vitamina D para mantener niveles séricos entre 30 y 50 ng/mL. Además en pacientes osteoporóticos esta prueba puede ser una manifestación de varias enfermedades y en el 90% de los casos los resultados de laboratorio normales de primer nivel descartan otros trastornos secundarios a esta enfermedad.
Por otro lado, no se recomienda la medición de 25(OH)D en suero para el monitoreo continuo del tratamiento de la osteoporosis cuando se usan las dosis recomendadas de vitamina D (<4.000 UI día); además, las pruebas deben limitarse a casos donde existan dudas o haya presencia de comorbilidades que aumenten el riesgo de hipercalcemia severa; en estos casos la medición debe hacerse antes de completar 4 meses de suplencia.
• Hiperparatiroidismo primario 32, 33
Hacer medición de niveles de 25(OH)D dentro de la evaluación clínica con el propósito de que la deficiencia o insuficiencia de vitamina D se corrija manteniendo los niveles >50 nmol/L o incluso >75 nmol/L (20-30 ng/mL).
• Enfermedad mineral ósea en enfermedad renal crónica (ERC) y trasplante renal 34, 35.
La medición de los niveles de 25(OH)D está indicada en pacientes con ERC G3 a-G5D y ERC G1T-G5T; asimismo se sugiere que el análisis de las pruebas de 25(OH)D que se ordenan de forma frecuente o repetidas en pequeños intervalos de tiempo (<3 meses) se haga teniendo en cuenta los valores de referencia y las intervenciones terapéuticas descritas en las guias internacionales de manejo 14. La deficiencia de vitamina D se debe corregir utilizando las estrategias de tratamiento recomendadas para la población general, independiente de los niveles de la hormona paratiroidea intacta16.Se recomienda que la decisión terapéutica se base en tendencias y no en valores de laboratorio, para lo cual se deben tomar en cuenta todas las evaluaciones disponibles sobre alteraciones del metabolismo óseo mineral. En pacientes con ERC G4-G5 e hiperparatiroidismo secundario progresivo y severo se considera razonable reservar el tratamiento con calcitriol o análogos selectivos de la vitamina D. Es necesario ser precavidos en la solicitud de niveles 25(OH)D cuando el especialista en nefrología analice el riesgo integral y evalúe las necesidades de las personas. Una vez alcanzados los niveles, se sugiere control anual.
• Síndromes con malabsorción 36, 38
Los síndromes de malabsorción intestinal (como la enfermedad celíaca, la fibrosis quística y la enfermedad de Crohn) impiden la absorción de vitamina D en la dicta, lo que lleva a biodispo-nibilidad disminuida. En este contexto, la obesidad (índice de masa corporal >30 kg/m2) se asocia con niveles más bajos de vitamina D y existe incertidumbre respecto al mecanismo fisiopatológico involucrado, pero se plantea que podría estar asociado al incremento en el almacenamiento de esta vitamina en el tejido adiposo, lo que reduce su disponibilidad.
La insuficiencia hepática grave se asocia con malabsorción de grasa, condición que también disminuye la disponibilidad de la vitamina D y requiere las mismas consideraciones al solicitar e interpretar niveles de vitamina D.
En pacientes con antecedente de cirugía bariátrica se recomienda realizar suplencia general, pues no requieren evaluación de niveles de vitamina D.
En pacientes con patologías que requieren ingesta crónica de medicamentos que interfieren en la absorción y/o metabolismo de la vitamina D 39
Se sugiere la determinación de niveles de 25(OH)D en poblaciones con uso crónico de medicamentos como una evaluación integral de riesgo y de necesidades centradas en las personas. En los casos que requieran suplencia de vitaminaD, se recomienda hacer controles cada 4-6 meses y anuales una vez lograda la meta.
Los medicamentos objeto de la recomendación son:
- Antiepilépticos, especialmente carbamazepina, fenobarbital, femtoína y valproato.
- Colestiramina, rifampicina y corticosteroides.
- Terapia antirretroviral altamente activa, la cual puede destruir la vitamina D activando el catabolismo de 25(OH)D y l,25(OH)D.
• Pediatría
En la actualidad no se disponen de recomendaciones recientes para la medición sérica niveles de 25(OH)D de manera rutinaria ni existe consenso acerca de las indicaciones de suplementar vitamina D en la población pediátrica general. Sin embargo, la Academia Americana de Pediatría recomienda un consumo mínimo de 400 Ul/día de vitamina D desde los primeros días de vida y aconseja el empleo de suplementos en los siguientes casos: niños alimentados con leche materna, a menos que vayan a ser destetados y vayan a tomar al menos 1 litro al día de una fórmula enriquecida con vitamina D; niños que no hayan sido amamantados, y niños que consuman menos de 1 litro al día de fórmula enriquecida con vitamina D.
Se recomienda la remisión oportuna a endocrinología pediátrica cuando se sospeche enfermedad ósea metabólica, raquitismo, desnutrición o factores de riesgo. Es importante recordar que la osteoporosis no es una enfermedad de la vida adulta y podría ser en parte un epifenómeno asociado a la imposibilidad de llegar a un pico de masa ósea a los 21 años de edad; por lo tanto, se requiere una evaluación integral desde la infancia para evitar su impacto deletéreo en la salud ósea de los adultos.
La U.S. Preventive Services Task Force concluye que la evidencia actual es insuficiente para evaluar el balance de los beneficios y los daños de la suplementación diaria con dosis >400 UI de vitamina D y >1.000 mg de calcio para la prevención primaria de fracturas en mujeres posmenopáusicas y hombres en general, contraria a lo que Papaioannou et al40., y Jackson et al41.,recomiendan para mujeres menopaúsicas canadienses.
Con el envejecimiento se disminuye la capacidad del riñón para convertir la 25(OH)D en l,25(OH)D y se incrementa de la actividad de CYP24A1, lo que aumenta el catabolismo de la l,25(OH)D. En este sentido, los médicos clínicos deben revisar en adultos mayores la ingesta de vitamina D proveniente de todas las fuentes (dieta, suplementos o luz solar) y discutir estrategias para lograr un aporte total de vitamina D, que debe ser de 4.000 UI para esta población.
Las pruebas de laboratorio de rutina para concentraciones de suero de 25(OH)D no son necesarias antes del inicio de la suplementación ni para determinar la seguridad o la eficacia cuando esta se encuentre dentro de los límites recomendados.
Se deben administrar suplementos de vitamina D (entre 400 Ul/día a 4.000 Ul/día dependiendo del análisis individual) a las poblaciones con condiciones consideradas de riesgo como: adultos mayores, pacientes con sarcopenia, personas con baja o ninguna exposición al sol, piel oscura y mala absorción. La suplementación debe hacerse teniendo en cuenta los aportes de una dieta basada en verduras, frutas, setas, granos enteros, leche, productos lácteos sin grasa, cereales, nueces, semillas, soya, pescados, mariscos y huevos.
Es importante tener en cuenta que la adecuada exposición a la luz solar es suficiente para mantener los niveles normales de vitamina D en menores de 50 años26, por tanto los controles rutinarios de niveles de 25(OH)D no son necesarios, además no existe evidencia suficiente que sugiera su realización.
No existe un consenso mundial sobre el nivel de 25(OH)D por debajo del cual se deba iniciar suplemento diario ni sobre el nivel de vitamina D que se deba alcanzar (meta terapéutica). Por tanto, se hace un llamado a la comunidad médica para utilizar de manera crítica y racional la medición generalizada y rutinaria de 25(OH)D, así como la suplencia no ajustada a evaluación rigurosa de riesgo.
A la luz de la evidencia actual, se sabe que la administración rutinaria y generalizada de suplementos de vitamina D en la población sana no previene fracturas, caídas, ni tiene efectos clínicamente significativos en la densidad mineral ósea ni en la disminución del riesgo de cáncer, de enfermedad cardiovascular o de enfermedad mmunológica en la población general.
Las pruebas de laboratorio para 25(OH)D tienen un coeficiente de variación amplio, lo cual limita la precisión en la medición y sesga la interpretación de resultados. En este sentido, es importante tener claro que los niveles de vitamina D reflejan el comportamiento biológico de un biomarcador en virtud de la ingesta y la exposición al sol; así, los niveles bajos no son indicadores de enfermedad sino que simplemente corresponden a factores de riesgo dentro del contexto de la evaluación integral de un individuo.
En poblaciones de riesgo por ausencia o limitada exposición al sol, piel oscura, síndrome de mala absorción, obesidad o adultos mayores institucionalizados podría ser racional la administración de suplementos de vitamina D en un rango de 400 a 2.000 Ul/día.
No se recomienda la medición rutinaria de niveles de 25(OH)D, pues no existe consenso internacional respecto a los rangos de referencia; al momento solo se sabe que niveles <10-12 ng/mL se asocian con alto riesgo de raquitismo/osteomalacia (5 % de la población mundial). No obstante, hay consenso en valores de deficiencia y exceso entre la Academia Nacional de Medicina de los Estados Unidos como se ha mncionado en varios párrafos anteriores y algunas sociedades científicas y GPC internacionales, que consideran que niveles >20 ng/ mL son suficientes en el 97 % de la población.
La mayor evidencia para indicar la administración de suplementos de vitamina D se encuentra para enfermedades como el raquitismo, la osteomalacia, la osteoporosis y el hipoparatiroidismo (H-PTH).
En pacientes con diagnóstico de raquitismo/ osteomalacia, osteoporosis, hiper o hipoparatiroidismo, síndromes de mala absorción, sarcopenia y enfermedad ósea metabólica se recomienda determinar los niveles de 25(OH)D después de cumplir 4 meses de terapia continua y realizar mediciones anuales una vez logrados niveles adecuados.
1. Telegraph. Sunbathing “boosts men’s sex drive” [Internet]. The Telegraph. 2010. p. Feb 1 [citado 2019 Oct 31]. Available from: https://www.telegraph.co.Uk/news/health/news/7127197/Sunbathing-boosts-mens-sex-drive.html
2. Sattar N, Welsh P, Panarelli M, Forouhi NG. Increasing requests for vitamin D measurement: costly, confusing, and without credibility. Lancet. 2012 Jan;379(9811):95-96. http://dx.doi.org/10.1016/S0140-6736(l1)61816-3
3. Shahangian S, Alspach TD, Astles JR, Yesupriya A, Dettwyler WK. Trends in laboratory test volumes for Medicare Part B reimbursements, 2000-2010. Arch Pathol Lab Med. 2014 Feb;138(2): 189-203. http://dx.doi.org/10.5858/arpa.2013-0149-OA
4. Foundation The ABIM. Vitamin D Tests | Choosing Wisely [Internet]. Choosing Wisely. 2017. p. 2. [citado 2019 oct 31]. Available from: http://www.choosingwisely.org/patient-resources/vitamin-d-tests/
5. Rooney MR, Hamack L, Michos ED, Ogilvie RP, Sempos CT, Lutsey PL. Trends in Use of High-Dose Vitamin D Supplements Exceeding 1000 or 4000 International Units Daily, 1999-2014. JAMA. 2017 Jun;317(23):2448-2450. http://dx.doi.org/10.1001jama.2017.4392/
6. Medical Advisory Secretariat, MAS. Clinical utility of vitamin d testing: an evidence-based analysis. Ont Health Technol Assess Ser. 2010;10(2):l-93.
7. Haute Autorité de Santé (HAS). Haute Autorité de Santé - Clinical utility of the measurement of vitamin D [Internet]. 2013. p. 2. Available from: https://www.has-sante.fr/portail/jcms/c_1356838/en/clinical-utility-of-the-measurement-of-vitamin-d
8. Bedner M, Lippa KA, Tai SS-C. An assessment of 25-hydroxyvitamin D measurements in comparability studies conducted by the Vitamin D Metabolites Quality Assurance Program. Clin Chim Acta. 2013 Nov;426:6-ll. http://dx.doi.org/10.1016/j.cca.2013.08.012
9. DynaMed Plus EIS. Vitamin D, 25-hydroxy measurement | DynaMed Plus [Internet]. 2018. p. [citado 2019 oct 31]. Available from: http://www.dynamed.com/topics/dmp~AN~T907286/Vitamin-D-25-hydroxy-measurement
10. U.S. Preventive Services Task Force. Final Recommendation Statement: Vitamin D Deficiency: Screening - US Preventive Services Task Force [Internet]. Available from: https://www.uspreventiveservicestaskforce.org/Page/Document/RecommendationStatementFinal/vitamin-d-deficiency-screening
11. Graafmans WC, Ooms ME, Hofstee HM, Bezemer PD, Bouter LM, Lips P. Falls in the elderly: a prospective study of risk factors and risk profiles. Am J Epidemiol. 1996 Jun;143(ll):1129-1136. http://dx.doi.org/10.1093/oxfordjournals.aje.a008690
12. Priemel M, von Domarus C, Klatte TO, Kessler S, Schlie J, Meier S, et al. Bone mineralization defects and vitamin D deficiency: histomorphometric analysis of iliac crest bone biopsies and circulating 25-hydroxyvitamin D in 675 patients. J Bone Miner Res. 2010 Feb;25(2):305-312. http://dx.doi.org/10.1359/jbmr.090728
13. Gallagher JC, Sai AJ. Vitamin D insufficiency, deficiency, and bone health. J Clin Endocrinol Metab. 2010;95(6):2630-2633. http://dx.doi.org/10.1210/jc.2010-0918
14. Holick MF. The vitamin D deficiency pandemic: Approaches for diagnosis, treatment and prevention. Rev Endocr Metab Disord. 2017 Jun;18(2):153-165. http://dx.doi.org/10.1007/slll54-017-9424-l
15. Holick MF. Vitamin D deficiency. N Engl J Med. 2007 Jul;357(3):266-281. http://dx.doi.org/10.1056/NEJMra070553
16. Vieth R, Holick MF. Chapter 57B - The IOM—Endocrine Society Controversy on Recommended Vitamin D Targets: In Support of the Endocrine Society Position. In: Feldman D, editor. Vitamin D (Fourth Edition). Academic Press; 2018. p. 1091-107.
17. Chapuy MC, Preziosi P, Maamer M, Amaud S, Galan P, Hercberg S, et al. Prevalence of vitamin D insufficiency in an adult normal population. Osteoporos Int. 1997;7(5):439-443. http://dx.doi.org/10.1007/s001980050030
18. Bolland MJ, Grey A, Avenell A. Effects of vitamin D supplementation on musculoskeletal health: a systematic review, meta-analysis, and trial sequential analysis, lancet Diabetes Endocrinol. 2018 Nov;6(ll):847-858. http://dx.doi.org/10.1016/S2213-8587(18)30265-l
19. Bischoff-Ferrari HA, Willett WC, Orav EJ, Lips P, Meunier PJ, Lyons RA, et al. A pooled analysis of vitamin D dose requirements for fracture prevention. N Engl J Med. 2012 Jul;367(l):40-49. http://dx.doi.org/10.1056/NEJMoall09617
20. Bischoff HA, Stahelin HB, Dick W, Akos R, Knecht M, Salis C, et al. Effects of vitamin D and calcium supplementation on falls: a randomized controlled trial. J Bone Miner Res. 2003 Feb;18(2):343-351. http://dx.doi.org/10.1359/jbmr.2003.18.2.343
21. Gallagher JC, Fowler SE, Detter JR, Sherman SS. Combination treatment with estrogen and calcitriol in the prevention of age-related bone loss. J Clin Endocrinol Metab. 2001 Aug;86(8):3618-3628. http://dx.doi.org/10.1210/jcem.86.8.7703
22. Dukas L, Bischoff HA, Lindpaintner LS, Schacht E, Birkner-Binder D, Damm TN, et al. Alfacalcidol reduces the number of fallers in a community-dwelling elderly population with a minimum calcium intake of more than 500 mg daily. J Am Geriatr Soc. 2004 Feb;52(2):230-236. http://dx.doi.org/10.llll/j.1532-5415.2004.52060.x
23. Bischoff-Ferrari HA, Willett WC, Wong JB, Giovannucci E, Dietrich T, Dawson-Hughes B. Fracture prevention with vitamin D supplementation: a meta-analysis of randomized controlled trials. JAMA. 2005 May;293(18):2257-2264. http://dx.doi.org/10.1001/jama.293.18.2257
24. Fuentes-Barría H, Aguilera-Eguia R, González-Wong C. El rol de la vitamina D en la prevención de caídas en sujetos con sarcopenia. Rev Chil Nutr. 2018;45(3):279-284. http://dx.doi.org/10.4067/s0717-75182018000400270
25. LeFevre M, US Preventive Services TaskForce. Screening for vitamin d deficiency in adults: U.s. preventive services task force recommendation statement. Ann Intern Med. 2015;162(2): 133-140. http://dx.doi.org/10.7326/M14-2450
26. Manson JE, Brannon PM, Rosen CJ, Taylor CL. Vitamin D Deficiency - Is There Really a Pandemic? N Engl J Med. 2016 Nov;375(19): 1817-1820. http://dx.doi.org/10.1056/NEJMpl608005
27. Roth DE, Morris SK, Zlotkin S, Gernand AD, Ahmed T, Shanta SS, et al. Vitamin D Supplementation in Pregnancy and Lactation and Infant Growth. N Engl J Med. 2018 Aug;379(6):535-546. http://dx.doi.org/10.1056/NEJMoal800927
28. Vásquez-Awad D, Cano-Gutiérrez CA, Gómez-Ortiz A, González MA, Guzmán-Moreno R, Martinez-Reyes JI, et al. Vitamina D. Consenso colombiano de expertos. Medicina (B Aires). 2017;39(2): 140-57.
29. Camacho PM, Petak SM, Binkley N, Clarke BL, Harris ST, Hurley DL, et al. American Association of Clinical Endocrinologists and American College of Endocrinology Clinical Practice Guidelines for the Diagnosis and Treatment of Postmenopausal Osteoporosis. Endocr Pract. 2016;22(Supplement 4):l-42. http://dx.doi.org/10.4158/EP161435.GL
30. Compston J, Cooper A, Cooper C, Gittoes N, Gregson C, Harvey N, et al. UK clinical guideline for the prevention and treatment of osteoporosis. Arch Osteoporos. 2017 Dec;12(l):43. http://dx.doi.org/10.1007/sll657-017-0324-5
31. Rossini M, Adami S, Bertoldo F, Diacinti D, Gatti D, Giannini S, et al. Guidelines for the diagnosis, prevention and management of osteoporosis. Reumatismo. 2016 Jun;68(l):l-39. http://dx.doi.org/10.4081/reumatismo.2016.870
32. Khan AA, Hanley DA, Rizzoli R, Bollerslev J, Young JEM, Rejnmark L, et al. Primary hyperparathyroidism: review and recommendations on evaluation, diagnosis, and management. A Canadian and international consensus. Osteoporos Int. 2017 Jan;28(l):l-19. http://dx.doi.org/10.1007/s00198-016-3716-2
33. Bilezikian JP, Brandi ML, Eastell R, Silverberg SJ, Udelsman R, Marcocci C, et al. Guidelines for the management of asymptomatic primary hyperparathyroidism: summary statement from the Fourth International Workshop. J Clin Endocrinol Metab. 2014 Oct;99(10):3561-3569. http://dx.doi.org/10.1210/jc.2014-1413
34. Kidney Disease: Improving Global Outcomes (KDIGO). CKD-Mineral and Bone Disorder (CKD-MBD) [Internet]. KDIGO. Available from: https://kdigo.org/guidelines/ckd-mbd/
35. Melamed ML, Chonchol M, Gutierrez OM, Kalantar-Zadeh K, Kendrick J, Norris K, et al. The Role of Vitamin D in CKD Stages 3 to 4: Report of a Scientific Workshop Sponsored by the National Kidney Foundation. Am J Kidney Dis. 2018 Dec;72(6):834-845. http://dx.doi.org/10.1053/j.ajkd.2018.06.031
36. Wortsman J, Matsuoka LY, Chen TC, Lu Z, Holick MF. Decreased bioavailability of vitamin D in obesity. Am J Clin Nutr. 2000 Sep;72(3):690-693. http://dx.doi.org/10.1093/ajcn/72.3.690
37. Vanlint S. Vitamin D and obesity. Nutrients. 2013 Mar;5(3):949-956. http://dx.doi.org/10.3390/nu5030949
38. Holick MF, Binkley NC, Bischoff-Ferrari HA, Gordon CM, Hanley DA, Heaney RP, et al. Evaluation, Treatment, and Prevention of Vitamin D Deficiency: an Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab. 2011;96(7): 1911-1930. http://dx.doi.org/10.1210/jc.2011-0385
39. National Institute for Health and Care Excellence (NICE). Vitamin D deficiency in adults - treatment and prevention [Internet]. 2018. Available from: https://prodigy-knowledge.clarity.co.uk/Topic/ViewTopicPaid/77754106-b68f-4177-9b0c-fcfcc0541b9a
40. Papaioannou A, Morin S, Cheung AM, Atkinson S, Brown JP, Feldman S, et al. 2010 clinical practice guidelines for the diagnosis and management of osteoporosis in Canada: summary. CMAJ. 2010 Nov;182(17): 1864-1873. http://dx.doi.org/10.1503/cmaj.100771
41. Jackson RD, LaCroix AZ, Gass M, Wallace RB, Robbins J, Lewis CE, et al. Calcium plus vitamin D supplementation and the risk of fractures. N Engl J Med. 2006 Feb;354(7):669-683. http:dx.doi.org/10.1056/NEJMoa055218
42. Bray NW, Doherty TJ, Montero-Odasso M. The Effect of High Dose Vitamin D3 on Physical Performance in Frail Older Adults. A Feasibility Study. J frailty aging. 2018;7(3):155-161. http://dx.doi.org/10.14283/jfa.2018.18
43. Mostafa WZ, Hegazy RA. Vitamin D and the skin: Focus on a complex relationship: A review. J Adv Res. 2015 Nov;6(6):793-804. http://dx.doi.org/10.1016/j.jare.2014.01.011
44. Feldman D, Pike JW, Bouillon R. Vitamin D. Volume 1,Relevant Fab Values in Adults and Children. 2018. xxxvii.
45. Munns CF, Shaw N, Kiely M, Specker BE, Thacher TD, Ozono K, et al. Global Consensus Recommendations on Prevention and Management of Nutritional Rickets. J Clin Endocrinol Metab. 2016 Feb;101(2):394-415. http://dx.doi.org/10.1210/jc.2015-2175
46. Bouillon R. Comparative analysis of nutritional guidelines for vitamin D. Nat Rev Endocrinol. 2017 Aug;13(8):466-479. http://dx.doi.org/10.1038/nrendo.2017.31